Выявление и лечение дефекта межпредсердной перегородки у детей. Врожденный порок сердца при дефекте межпредсердной перегородки
Плод в утробе матери развивается под влиянием многих факторов, как внешних, так и внутренних. Иногда неправильное внутриутробное развитие отражается на здоровье будущего малыша. Некоторые дети рождаются с врожденными пороками внутренних органов, одним из которых является дефект межпредсердной перегородки (ДМПП).
При незначительном развитии ДМПП существует вероятность, что межпредсердная перегородка закроется сама в течение года. Однако у ребенка наряду с ДМПП зачастую наблюдаются и другие заболевания сердечно-сосудистой системы. Количество таких пациентов составляет примерно 7-12 %. В случае наличия крупного отверстия в перегородке между предсердиями обязательно хирургическое вмешательство.
Что такое дефект межпредсердной перегородки и какие бывают формы заболевания?
ДМПП – это врожденный порок сердца, при котором правое и левое предсердие сообщаются между собой. Выделяют три вида дефекта межпредсердной перегородки:

Не всегда ДМПП диагностируется во время рождения. Зачастую болезнь протекает бессимптомно, только на УЗИ сердца у многих взрослых обнаруживается подобная патология. Врожденные пороки сердца встречаются достаточно часто. На 1 млн. новорожденных у 600 тыс. есть проблемы с сердцем, причем диагноз ДМПП более характерен для женского пола.
Причины возникновения ДМПП сердца

Эта статья рассказывает о типовых способах решения Ваших вопросов, но каждый случай уникален! Если Вы хотите узнать у меня, как решить именно Вашу проблему - задайте свой вопрос. Это быстро и бесплатно !
Специалисты считают, что главную роль в образовании дефекта межпредсердной перегородки играют различные нарушения внутриутробного развития плода. ДМПП появляется из-за недоразвитости межпредсердной перегородки и дефектов эндокардиальных валиков. Чаще всего пороки сердца у плода формируются во время беременности под воздействием тератогенных факторов:
- краснуха, ветрянка, герпес, сифилис, грипп и пр. в первом триместре беременности;
- сахарный диабет и другие заболевания эндокринной системы;
- прием лекарственных препаратов, которые токсически воздействуют на плод;
- рентгеновское и ионизирующее излучение;
- выраженный токсикоз на ранних сроках беременности;
- вредные условия труда;
- употребление спиртных напитков, прием наркотиков, табакокурение;
- проживание в экологически загрязненных местах.

Существует мнение о том, что подобная патология может быть унаследована ребенком от родителей. В медицинской практике есть много случаев, когда в семьях больных детей близкие родственники имели врожденный порок сердца.
Множественные пороки сердца возникают из-за хромосомных мутаций в процессе зачатия. Зачастую ВПС сочетается с атриовентрикулярной блокадой, синдромами Холта-Орама, Гольденхара, Вильямса и другими наследственными заболеваниями.
Симптомы у детей
 В каждом конкретном случае симптомы протекания заболевания, иногда с гемодинамическими нарушениями, очень отличаются. Выраженность симптомов напрямую зависит от величины и расположения дефекта, продолжительности болезни и наличия вторичных осложнений.
В каждом конкретном случае симптомы протекания заболевания, иногда с гемодинамическими нарушениями, очень отличаются. Выраженность симптомов напрямую зависит от величины и расположения дефекта, продолжительности болезни и наличия вторичных осложнений.
У новорожденных может наблюдаться транзиторный цианоз. Синюшность кожи и слизистых проявляется во время плача и беспокойства. Как правило, специалисты связывают это состояние ребенка с перинатальной энцефалопатией.
Если у пациента дефект межпредсердной перегородки выражается в практически полном отсутствии или рудиментарном развитии перегородки, первые симптомы болезни начинают проявляться уже в возрасте 3-4 месяца. Характерные симптомы:
- бледная кожа;
- тахикардия;
- слабый прирост веса, умеренная задержка в росте и физическом развитии.
ВПС у детей также является одним из основных факторов развития респираторных заболеваний. Малыши часто болеют бронхитом и пневмонией.
Из-за гиперволемии малого круга кровообращения болезнь протекает с длительным влажным кашлем, одышкой и характерными хрипами. Дети до 10 лет страдают от головокружений, они быстро устают во время физических нагрузок и часто теряют сознание.
Если дефект межпредсердной перегородки не превышает 10-15 мм, то, как правило, заболевание протекает без каких-либо клинических признаков порока сердца. С возрастом проблема усугубляется, к 20 годам у больных развивается легочная гипертензия, возникает сердечная недостаточность. У взрослых пациентов наблюдается цианоз, аритмия, иногда отхаркивание кровью.
Методы диагностики
Заподозрить у новорожденных наличие ВПС педиатр может с помощью прослушивания сердца стетоскопом. Если есть посторонние шумы, грудничка направляют на дополнительное обследование. К основным инструментальным методам диагностики ДМПП у детей относятся:

Как лечить?
Если дефект выражен незначительно, специалисты просто контролируют состояние ребенка в течение его первых лет жизни. Подобного мнения придерживается известный педиатр Комаровский. Он рекомендует родителям не паниковать раньше времени, так как в подавляющем большинстве случаев просвет в межпредседной перегородке с возрастом полностью закрывается.
Хирургическая операция может потребоваться только в тех случаях, когда заболевание прогрессирует и негативно отражается на здоровье ребенка. В остальных случаях применяется медикаментозное лечение, которое помогает снизить риск развития осложнений и снять симптомы болезни.
Консервативная помощь (лекарственные средства)
Если в течение первых лет жизни окно в перегородке самостоятельно не закрылось, тогда для устранения дефекта проводится операция. С помощью лекарственных препаратов проблему решить нельзя. Никакие лекарства не могут повлиять на зарастание отверстия.
 В некоторых случаях врачи все же используют консервативное лечение ДМПП у малышей. Специальные препараты улучшают работу сердечно-сосудистой системы и обеспечивают нормальное кровоснабжение всех жизненно важных органов. Для лечения детей с ДМПП применяются следующие медикаменты:
В некоторых случаях врачи все же используют консервативное лечение ДМПП у малышей. Специальные препараты улучшают работу сердечно-сосудистой системы и обеспечивают нормальное кровоснабжение всех жизненно важных органов. Для лечения детей с ДМПП применяются следующие медикаменты:
- сердечные гликозиды (Строфантин, Дигоксин и пр.);
- диуретики (Спиронолактон, Индапамид и пр.);
- ингибиторы АПФ;
- витаминно-минеральные комплексы, обогащенные витаминами группы А, С, Е, селеном и цинком;
- антикоагулянты (Варфарин, Фенилин, Гепарин);
- кардиопротекторы (Милдронат, Рибоксин, Панангин и многие другие).
Хирургическое вмешательство
Перед началом операции ребенку вводят общий наркоз и понижают температуру тела. В условиях гипотермии организму требуется меньше кислорода. Затем пациента подключают к аппарату искусственного кровообращения и вскрывают грудную клетку.
Хирург делает разрез на сердце, после чего устраняет имеющийся дефект. Если диаметр отверстия не более 3 см, окно ушивается. При больших дефектах проводится имплантация ткани (синтетический материал или участок перикарда). На последнем этапе операции накладываются швы и повязка. Пациент переводится в реанимационное отделение на сутки. Лечение в общей палате обычно занимает не больше 10 дней.
На сегодняшний день существует малоинвазивная методика устранения дефекта межпредсердной перегородки. При катетеризации сердца врач вводит зонд в вену в области бедра. Затем с помощью введенного катетера в месте поражения перегородки специалист устанавливает особую заплатку-сетку для того, чтобы закрыть отверстие.
Могут ли у ребенка возникнуть осложнения?
Любая операция может привести к определенным осложнениям. Иногда у пациентов повышается температура тела выше 38 градусов, появляются выделения из раны, меняется ритм биения сердца, возникает одышка с тахикардией и сердечной недостаточностью. У ребенка могут посинеть губы и кожа. В этом случае нужно немедленно обратиться за медицинской помощью. Подобные состояния наблюдаются достаточно редко, обычно дети после операции быстро идут на поправку.

Если отказаться от лечения, значительно возрастет риск образования тромбов, инфарктов и инсультов, нередко с летальным исходом. Своевременная диагностика и правильно подобранное лечение позволяют устранить дефекты в развитии сердца и продлить жизнь.
Профилактические меры
Современная медицина не может повлиять на внутриутробное развитие плода, но многое зависит от будущей мамы. Профилактика ВПС прежде всего заключается в тщательной подготовке женщины к беременности и соблюдении здорового образа жизни:
- отказ от вредных привычек;
- подбор оптимальных условий труда;
- при необходимости - смена места жительства.
Правильное питание во время беременности, хорошая экология и отсутствие хронических заболеваний снижает риск развития различных патологий у ребенка. Не стоит забывать и о вакцинации. Специалисты рекомендуют женщинам, которые готовятся к предстоящей беременности сделать плановые прививки от краснухи, гриппа и других опасных инфекций. Во время беременности необходимо регулярно проходить УЗИ, чтобы вовремя начать лечение врожденных пороков сердца.
Дата публикации статьи: 15.05.2017
Дата обновления статьи: 21.12.2018
Из этой статьи вы узнаете: что такое дефект межпредсердной перегородки, почему он возникает, к каким осложнениям может привести. Как выявляют и лечат этот врожденный .
Дефект межпредсердной перегородки (сокращенно ДМПП) – это один из самых частых врожденных пороков сердца, при котором в перегородке, разделяющей правое и левое предсердие, существует отверстие. При этом пороке из левого предсердия кровь, обогащенная кислородом, попадает напрямую в правое предсердие.
В зависимости от размеров отверстия и существования других пороков, эта патология может или не иметь никаких негативных последствий, или приводить к перегрузке правых отделов сердца, и нарушениям сердечного ритма.
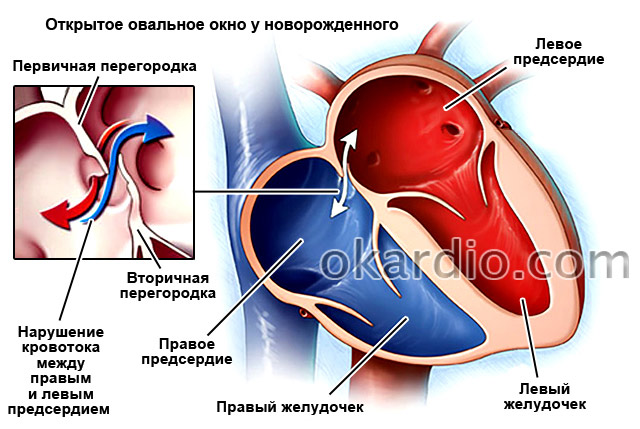
Открытое отверстие в межпредсердной перегородке присутствует у всех новорожденных детей, так как оно необходимо для кровообращения у плода во время внутриутробного развития. Сразу же после родов отверстие закрывается у 75% детей, однако у 25% взрослых оно остается открытым.
Пациенты с наличием данной патологии могут не иметь никаких симптомов в детском возрасте, хотя время их появления зависит от величины отверстия. Клиническая картина в большинстве случаев начинает проявляться с увеличением возраста. В возрасте 40 лет 90% людей с этим пороком, которым не проводилось лечение, страдают от одышки при физической нагрузке, усталости, сердцебиения, нарушений сердечного ритма и сердечной недостаточности.
Занимаются проблемой дефекта в межпредсердной перегородке педиатры, кардиологи и кардиохирурги.
Причины патологии
Межпредсердная перегородка (МПП) разделяет левое и правое предсердия. Во время внутриутробного развития в ней есть отверстие, называемое овальным окном, которое позволяет крови переходить из малого круга в большой, минуя легкие. Так как плод в это время получает все питательные вещества и кислород через плаценту от матери – малый круг кровообращения, основная задача которого состоит в обогащении крови кислородом в легких во время дыхания, ему не нужен. Сразу же после рождения, когда ребенок делает свой первый вдох и расправляет легкие, это отверстие закрывается. Однако так случается не у всех детей. У 25% взрослых наблюдается незакрытое овальное окно.
Дефект может появляться во время внутриутробного развития плода и в других частях МПП. У некоторых пациентов его возникновение может быть связано со следующими генетическими заболеваниями:
Однако у большинства пациентов причину появления ДМПП выяснить не удается.
Прогрессирование болезни
У здоровых людей уровень давления в левой половине сердца значительно выше, чем в правой, поскольку левый желудочек прокачивает кровь по всему организму, тогда как правый – лишь через легкие.
При наличии большого отверстия в МПП кровь из левого предсердия сбрасывается в правое – возникает так называемый шунт, или сброс крови слева направо. Этот дополнительный объем крови приводит к перегрузке правых отделов сердца. Без лечения это состояние может вызвать увеличение их размеров и привести к сердечной недостаточности.
Любой процесс, который повышает давление в левом желудочке, может усилить сброс крови слева направо. Это может быть артериальная гипертензия, при которой увеличивается артериальное давление, или ишемическая болезнь сердца, при которой повышается жесткость сердечной мышцы и снижается ее эластичность. Именно поэтому клиническая картина дефекта МПП развивается у людей старшего возраста, а у детей чаще всего эта патология протекает бессимптомно. Усиление шунта крови слева направо повышает давление в правых отделах сердца. Их постоянная перегрузка вызывает увеличение давления в легочной артерии, которое приводит к еще большей перегрузке правого желудочка.
Этот замкнутый круг, если его не разорвать, может привести к тому, что давление в правых отделах превысит давление в левой половине сердца. Это становится причиной возникновения сброса справа налево, при котором в большой круг кровообращения попадает венозная кровь, которая содержит небольшое количество кислорода. Появление шунта справа налево называют синдромом Эйзенменгера, это считается неблагоприятным прогностическим фактором.
Харктерные симптомы
Размер и расположение отверстия в МПП влияет на симптомы этого заболевания. Большинство детей с ДМПП выглядят полностью здоровыми и не имеют никаких признаков болезни. Они нормально растут и набирают вес. Но большой дефект межпредсердной перегородки у детей может привести к появлению следующих симптомов:
- плохой аппетит;
- плохой рост;
- усталость;
- одышка;
- проблемы с легкими – например, пневмония.

Дефекты средних размеров могут не вызывать никаких симптомов, пока пациент не вырастет и не достигнет среднего возраста. Затем могут появиться следующие признаки:
- одышка, особенно во время физической нагрузки;
- частые инфекционные заболевания верхних дыхательных путей и легких;
- ощущение сердцебиения.
Если дефект МПП не лечить, в дальнейшем у пациента могут появиться серьезные проблемы со здоровьем, включая нарушения сердечного ритма и ухудшение сократительной функции сердца. По мере взросления детей с этим заболеванием у них может повышаться риск развития инсульта, так как тромбы, которые образуются в венах большого круга кровообращения, могут проходить через отверстие в перегородке из правого предсердия в левое и попадать в мозг.
Также со временем у взрослых пациентов с нелеченым большим дефектом в МПП может развиться легочная гипертензия и синдром Эйзенменгера, проявляющиеся:
- Одышкой, которая сперва наблюдается при физической нагрузке, а со временем и в состоянии покоя.
- Усталостью.
- Головокружениями и обмороками.
- Болью или ощущением сдавливания в грудной клетке.
- Отеками на ногах, асцитом (накопление жидкости в брюшной полости).
- Синеватым цветом губ и кожи (цианоз).
У большинства детей с дефектом МПП болезнь обнаруживают и лечат задолго до того, как возникают симптомы. Из-за осложнений, возникающих во взрослом возрасте, детские кардиологи часто рекомендуют закрывать это отверстие в раннем детстве.
Диагностика
Дефект в межпредсердной перегородке может быть обнаружен во время внутриутробного развития или после рождения, а иногда и в зрелом возрасте.
Во время беременности проводятся специальные скрининговые обследования, целью которых является раннее обнаружение различных пороков развития и заболеваний. Наличие дефекта в МПП можно выявить с помощью ультразвукового исследования, создающего изображение плода.
 Ультразвуковое исследование сердца плода
Ультразвуковое исследование сердца плода
После рождения ребенка обычно педиатр при осмотре обнаруживает сердечный шум, вызванный током крови через отверстие в МПП. Наличие этого заболевания не всегда удается выявить в раннем возрасте, как другие врожденные пороки сердца (например, дефект в перегородке, разделяющей правый и левый желудочек). Вызванный патологией шум – тихий, его услышать труднее, чем другие виды сердечных шумов, из-за чего это заболевание может быть выявлено в подростковом возрасте, а иногда и позже.
Если врач слышит и подозревает наличие врожденного порока, ребенка направляют к детскому кардиологу – врачу, который специализируется на диагностике и лечении детских сердечных заболеваний. При подозрении на дефект в межпредсердной перегородке он может назначить дополнительные методы обследования, включая:
- Эхокардиографию – обследование, состоящее в получении изображения структур сердца в режиме реального времени с помощью ультразвука. Эхокардиография может показать направление кровотока через отверстие в МПП и измерить его диаметр, а также оценить, сколько крови через него проходит.
- Рентгенографию органов грудной полости – это диагностический метод, использующий рентгеновские лучи для получения изображения сердца. Если у ребенка есть дефект в МПП, сердце может быть увеличено в размерах, так как правые отделы сердца вынуждены справляться с увеличенным количеством крови. Вследствие легочной гипертензии развиваются изменения в легких, которые можно обнаружить с помощью рентгенографии.
- Электрокардиография (ЭКГ) – запись электрической активности сердца, с помощью которой можно обнаружить нарушения сердечного ритма и признаки увеличенной нагрузки на его правые отделы.
- Катетеризация сердца – это инвазивный метод обследования, дающий очень детальную информацию о внутреннем строении сердца. Через кровеносный сосуд в паху или на предплечье заводится тонкий и гибкий катетер, который осторожно направляется внутрь сердца. Во всех сердечных камерах, аорте и легочной артерии измеряется давление. Для получения четкого изображения структур внутри сердца внутрь него вводится контрастное вещество. Хотя иногда достаточное количество диагностической информации можно получить с помощью эхокардиографии, во время катетеризации сердца можно закрыть дефект МПП с помощью специального устройства.
 Методы диагностики дефекта межпредсердной перегородки
Методы диагностики дефекта межпредсердной перегородки
Методы лечения
После выявления дефекта МПП выбор метода лечения зависит от возраста ребенка, размеров и расположения отверстия, тяжести клинической картины. У детей с очень маленьким отверстием оно может закрыться самостоятельно. Более крупные дефекты сами обычно не закрываются, поэтому их нужно лечить. Большинство из них можно устранить малоинвазивным путем, хотя при некоторых ДМПП необходимо проведение открытой операции на сердце.
Ребенку с небольшим отверстием в МПП, которое не вызывает никаких симптомов, может понадобиться только регулярно посещать детского кардиолога, чтобы убедиться в том, что не появилось никаких проблем. Часто эти маленькие дефекты закрываются сами по себе, без проведения какого-либо лечения, в течение первого года жизни. Обычно у детей с маленькими дефектами в МПП нет никаких ограничений в физической активности.
Если в течение года отверстие в МПП не закрылось само, врачам часто приходится устранять его до достижения ребенком школьного возраста. Это проводится тогда, когда дефект имеет крупные размеры, сердце увеличено в размерах или появились симптомы болезни.
Малоинвазивное эндоваскулярное лечение
До начала 1990-х годов открытые операции на сердце были единственным методом закрытия всех дефектов МПП. Сегодня, благодаря достижениям медицинских технологий, врачи для закрытия некоторых отверстий в МПП используют эндоваскулярные процедуры.
Во время такой малоинвазивной операции врач вводит тонкий и гибкий катетер в вену в паху и направляет его в сердце. Этот катетер содержит подобное зонту устройство в сложенном состоянии, которое называют окклюдером. Когда катетер достигает МПП, окклюдер выталкивают из катетера и закрывают им отверстие между предсердиями. Устройство закрепляют на месте, а катетер извлекают из тела. В течение 6 месяцев над окклюдером растет нормальная ткань.

Для точного направления катетера к отверстию врачи используют эхокардиографию или ангиографию.
Эндоваскулярное закрытие дефекта МПП намного легче переносится пациентами, чем открытые операции на сердце, поскольку для их проведения необходима лишь пункция кожи в месте введения катетера. Благодаря этому облегчается восстановления после вмешательства.
Прогноз после такого лечения прекрасен, оно успешно у 90% пациентов.
Открытые операции на сердце
Иногда дефект в МПП невозможно закрыть эндоваскулярным методом, в таких случаях проводят открытые операции на сердце.
Во время хирургического вмешательства кардиохирург делает большой разрез в грудной клетке, достигает сердца и ушивает отверстие. Во время операции пациент находится в условиях искусственного кровообращения.
Прогноз при открытых операциях на сердце по закрытию дефекта МПП прекрасен, осложнения развиваются очень редко. Пациент проводит в лечебном учреждении несколько дней, затем выписывается домой.
Послеоперационный период
После закрытия дефекта в МПП пациенты наблюдаются кардиологом. Медикаментозная терапия им нужна редко. Врач может проводить наблюдение с помощью эхокардиографии и ЭКГ.
После открытой операции на сердце основное внимание уделяется заживлению разреза грудной клетки. Чем моложе пациент, тем быстрее и легче проходит процесс восстановления. Если у больного появились одышка, повышенная температура тела, покраснение около послеоперационной раны или выделения из нее, следует немедленно обратиться за медицинской помощью.
Пациентам, которым проводилось эндоваскулярное лечение ДМПП, нельзя посещать спортзал или выполнять какие-то физические упражнения в течение недели. Спустя это время они могут вернуться к своему обычному уровню активности, проконсультировавшись перед этим с врачом.
Обычно дети после операции восстанавливаются очень быстро. Но и у них могут возникать осложнения. Немедленно обратиться за медицинской помощью следует в случае появления следующих симптомов:
- Одышка.
- Синий цвет кожи на губах.
- Ухудшение аппетита.
- Отсутствие увеличения веса или его снижение.
- Сниженный уровень активности у ребенка.
- Длительное повышение температуры тела.
- Выделения из послеоперационной раны.
Прогноз
У новорожденных небольшой дефект межпредсердной перегородки часто не вызывает никаких проблем, иногда закрывается без какого-либо лечения. Большие отверстия в МПП часто требуют эндоваскулярного или хирургического лечения.
Важными факторами, влияющими на прогноз, являются размер и расположение дефекта, величина кровотока через него, наличие симптомов болезни.
При своевременном проведении эндоваскулярного или хирургического закрытия дефекта прогноз прекрасный. Если этого не сделать, у людей с большим отверстием в МПП повышается риск развития:
- нарушений сердечного ритма;
- сердечной недостаточности;
- легочной гипертензии;
- ишемического инсульта.
Дефект межпредсердной перегородки сердца у детей и взрослых: причины, симптомы, как лечить
Дефект межпредсердной перегородки (ДМПП) – , обусловленный наличием отверстия в перегородке, разделяющей предсердные камеры. Через это отверстие кровь сбрасывается слева направо под относительно небольшим градиентом давления. Больные дети плохо переносят физические нагрузки, у них нарушается сердечный ритм. Проявляется заболевание одышкой, слабостью, тахикардией, наличием «сердечного горба» и отставанием больных детей в физическом развитии от здоровых. Лечение ДМПП - хирургическое, заключающееся в проведении радикальных или паллиативных операций.

Малые ДМПП часто протекают бессимптомно и обнаруживаются случайно во время проведения УЗИ сердца. Они зарастают самостоятельно и не вызывают развития тяжелых осложнений. Средние и большие дефекты способствуют смешиванию двух типов крови и появлению основных симптомов у детей — , одышки, боли в сердце. В таких случаях лечение только хирургическое.
 ДМПП подразделяются на:
ДМПП подразделяются на:
- Первичные и вторичные,
- Комбинированные,
- Одиночные и множественные,
- Полное отсутствие перегородки.
По локализации ДМПП делятся на: центральный, верхний, нижний, задний, передний. Выделяют перимембранозный, мышечный, отточный, приточный типы ДМПП.
В зависимости от размеров отверстия ДМПП бывают:
- Большими - раннее выявление, выраженная симптоматика;
- Средними - обнаруживают у подростков и взрослых;
- Малыми - бессимптомное течение.
Видео: ролик о ДМПП союза педиатров России
Причины
ДМПП - наследственное заболевание, тяжесть течения которого зависит от генетической склонности и влияния на плод неблагоприятных факторов среды. Основная причина формирования ДМПП — нарушение развития сердца на ранних этапах эмбриогенеза. Обычно это происходит в первом триместре беременности. В норме сердце плода состоит из нескольких частей, которые в процессе своего развития правильно сопоставляются и адекватно соединяются друг с другом. Если этот процесс нарушается, в межпредсердной перегородке остается дефект.
Факторы, способствующие развитию патологии:

- Экология - химические, физические и биологические мутагены,
- Наследственность — точечные изменения гена или изменения в хромосомах,
- Перенесенные во время беременности вирусные болезни,
- Сахарный диабет у матери,
- Употребление беременной женщиной лекарственных препаратов,
- Алкоголизм и наркомания матери,
- Облучение,
- Производственный вредности,
- Токсикозы беременности,
- Возраст отца более 45 лет, возраст матери более 35 лет.
В большинстве случаев ДМПП сочетается с болезнью Дауна, почечными аномалиями, заячьей губой.
Особенности гемодинамики
Внутриутробное развитие плода имеет много особенностей. Одной из них является . Наличие ДМПП не нарушает функции сердца плода во внутриутробном периоде. После рождения у ребенка отверстие закрывается спонтанно, и кровь начинает циркулировать через легкие. Если этого не происходит, кровь сбрасывается слева направо, правые камеры перегружаются и гипертрофируются.

При больших ДМПП гемодинамика изменяется на 3 сутки после рождения. Легочные сосуды переполняются, правые камеры сердца перегружаются и гипертрофируются, кровяное давление повышается, легочной кровоток увеличивается, и развивается . Застойные явления в легких и инфицирование приводят к развитию отека и пневмонии.
Затем легочные сосуды спазмируются, и наступает переходная стадии легочной гипертензии. Состояние ребенка улучшается, он становится активным, перестает болеть. Период стабилизации - лучшее время для проведения радикальной операции. Если этого не сделать вовремя, легочные сосуды начинают необратимо склерозироваться.
У больных компенсаторно , утолщаются стенки артерий и артериол, они становятся плотными и неэластичными. Постепенно давление в желудочках выравнивается, и венозная кровь начинает поступать из правого желудочка в левый. У новорожденных развивается тяжелое состояние — с характерными клиническими признаками. В начале заболевания веноартериальный сброс возникает транзиторно при натуживании, кашле, физической нагрузке, а затем становится стойким и сопровождается одышкой и цианозом в покое.
Симптоматика
Небольшие ДМПП часто не имеют определенной клиники и не вызывают нарушений здоровья у детей. У новорожденных может возникать транзиторный цианоз при плаче и беспокойстве. Симптомы патологии обычно появляются в более старшем детском возрасте. Большинство детей долгое время ведут активный образ жизни, но с возрастом их начинает беспокоить одышка, быстрая утомляемость и слабость.
Средние и большие ДМПП проявляются клинически в первые месяцы жизни ребенка. У детей бледнеет кожа, учащается сердцебиение, и одышка возникают даже в покое. Они плохо едят, часто отрываются от груди, чтобы сделать вдох, давятся в процессе кормления, остаются голодными и беспокойными. Больной ребенок отстает в физическом развитии от сверстников, у него практически отсутствует прибавка в весе.

цианоз у ребенка с пороком и пальцы по типу «барабанных палочек» у взрослого с ДМПП
Достигнув 3-4-лет, дети с сердечной недостаточностью жалуются на кардиалгию, частые кровотечения из носа, головокружения, обмороки, акроцианоз, одышку в покое, ощущение сердцебиения, непереносимость физического труда. В последствии у них возникают предсердные нарушения ритма. У детей деформируются фаланги пальцев и приобретают вид «барабанных палочек», а ногти — «часовых стекол». При проведении диагностического обследования больных выявляют: выраженный «сердечный горб», тахикардию, систолический шум, гепатоспленомегалию, застойные хрипы в легких. Дети с ДМПП часто болеют респираторными заболеваниями: рецидивирующим воспалением бронхов или легких.
У взрослых аналогичные симптомы заболевания являются более отчетливыми и разнообразными, что связано с возросшей нагрузкой на сердечную мышцу и легкие за годы болезни.
Осложнения

Диагностика
Диагностика ДМПП включает беседу с больным, общий визуальный осмотр, инструментальные и лабораторные методы исследования.
При осмотре специалисты обнаруживают «сердечный горб» и гипотрофию ребенка. смещается вниз и влево, он становится напряженным и более заметным. С помощью аускультации обнаруживают расщепление II тона и акцент легочного компонента, умеренный и негрубый систолический шум, ослабленное дыхание.

Поставить диагноз ДМПП помогают результаты инструментальных методов исследования:
- отражает признаки гипертрофии правых камер сердца, а также нарушения проводимости;
- подтверждает аускультативные данные и позволяет записать звуки, производимые сердцем;
- Рентгенография - характерное изменение формы и размера сердца, избыточная жидкость в легких;
- дает детальную информацию о характере сердечных аномалий и внутрисердечной гемодинамике, обнаруживает ДМПП, устанавливает его расположение, количество и размер, определяет характерные гемодинамические нарушения, оценивает работу миокарда, его состояние и проводимость сердца;
- Катетеризация камер сердца проводится с целью измерения давления в камерах сердца и крупных сосудах;
- Ангиокардиография, вентрикулография, флебография, и МРТ - вспомогательные методы, применяемые в случае диагностических трудностей.
Лечение
Малые ДМПП могут закрыться спонтанно в младенческом возрасте. Если симптоматика патологии отсутствует, а размер дефекта меньше 1 сантиметра, оперативное вмешательство не проводят, а ограничиваются динамическим наблюдением за ребенком с ежегодным проведением эхокардиографии. Во всех остальных случаях требуется консервативное или хирургическое лечение.
Если ребенок быстро утомляется во время еды, плохо прибавляет в весе, испытывает одышку во время плача, которая сопровождается цианозом губ и ногтей, следует немедленно обратиться к врачу.
Консервативная терапия
Медикаментозная терапия патологии является симптоматической и заключается в назначении больным сердечных гликозидов, диуретиков, ингибиторов АПФ, антиоксидантов, бета-блокаторов, антикоагулянтов. С помощью медикаментов можно улучшить сердечную функцию, обеспечить нормальное кровоснабжение.

- Сердечные гликозиды оказывают избирательное кардиотоническое действие, урежают сердцебиение, повышают силу сокращения, нормализуют артериальное давление. К препаратам данной группы относятся: «Коргликон», «Дигоксин», «Строфантин».
- Диуретики удаляют избыток жидкости из организма и понижают кровяное давление, снижают венозный возврат к сердцу, уменьшают выраженность внутритканевых отеков и застойных явлений. При острой форме сердечной недостаточности назначают внутривенное введение «Лазикса», «Фуросемида», а при хронической — таблетки «Индапамид», «Спиронолактон».
- Ингибиторы АПФ оказывают гемодинамический эффект, связанный с периферической артериальной и венозной вазодилатацией, не сопровождающейся увеличением ЧСС. У больных с застойной сердечной недостаточностью ингибиторы АПФ уменьшают дилатацию сердца и повышают сердечный выброс. Больным назначают «Каптоприл», «Эналаприл», «Лизиноприл».
- Антиоксиданты оказывают гипохолестеринемическое, гиполипидемическое и антисклеротическое действие, укрепляют стенки сосудов, выводят свободные радикалы из организма. Их применяют для профилактики инфаркта и тромбоэмболии. Наиболее полезными антиоксидантами для сердца являются витамины А, С, Е и микроэлементы: селен и цинк.
- Антикоагулянты снижают свертываемость крови и препятствуют образованию тромбов. К ним относятся «Варфарин», «Фенилин», «Гепарин».
- Кардиопротекторы защищают миокард от повреждений, оказывают положительное влияние на гемодинамику, оптимизируют работу сердца в норме и при патологии, предупреждают воздействие повреждающих экзогенных и эндогенных факторов. Самыми распространенными кардиопротекторами являются «Милдронат», «Триметазидин», «Рибоксин», «Панангин».
Эндоваскулярная хирургия
Эндоваскулярное лечение в настоящее время является очень популярным и считается самым безопасным, быстрым и безболезненным. Это малоинвазивный и малотравматичный метод, предназначенный для лечения детей, склонных к парадоксальной эмболии. Эндоваскулярное закрытие дефекта проводят с помощью специальных окклюдеров. Пунктируют крупные периферические сосуды, через которые к дефекту доставляют специальный «зонтик» и открывают его. Со временем он зарастает тканью и полностью закрывает патологическое отверстие. Такое вмешательство проводят под контролем рентгеноскопии.

эндоваскулярное вмешательство — наиболее современный метод коррекция порока
Ребенок после эндоваскулярной операции остается абсолютно здоровым. Катетеризация сердца позволяет избежать развития тяжелых послеоперационных осложнений и быстро восстановиться после операции. Подобные вмешательства гарантируют абсолютно безопасный результат лечения ВПС. Это интервенционный метод закрытия ДМПП. Размещенное на уровне отверстия устройство закрывает аномальное сообщение между двумя предсердиями.
Хирургическое лечение
Открытую операцию проводят под общей анестезией и в условиях гипотермии. Это необходимо для того, чтобы снизить потребность организма в кислороде. Хирурги подключают больного аппарату «искусственное сердце-легкие», вскрывают грудную и плевральную полость, рассекают перикард кпереди и параллельно диафрагмальному нерву. Затем разрезают сердце, аспиратором удаляют кровь и непосредственно устраняют дефект. Отверстие размером менее 3 см просто ушивают. Большой дефект закрывают путем имплантации лоскута из синтетического материала или участка перикарда. После наложения швов и повязки ребенка переводят в реанимацию на сутки, а затем в общую палату на 10 дней.
Продолжительность жизни при ДМПП зависит от величины отверстия и выраженности сердечной недостаточности. Прогноз при ранней диагностике и своевременно начатом лечении относительно благоприятный. Небольшие дефекты часто закрываются самостоятельно к 4 годам. При невозможности проведения операции исход заболевания неблагоприятный.
Профилактика
Профилактика ДМПП включает тщательное планирование беременности, проведение пренатальной диагностики, исключение воздействия неблагоприятных факторов. Для предупреждения развития патологии у ребенка беременной женщине необходимо соблюдать следующие рекомендации:

За ребенком с врожденным пороком и перенесшим его лечение нужен тщательный особый уход.
Видео: презентация по ДМПП
Дефект межпредсердной перегородки (ДМПП) — второй по частоте врожденный порок сердца
При этом пороке имеется отверстие в перегородке, разделяющей правое и левое предсердие на две отдельные камеры. У плода, как мы говорили выше, это отверстие (открытое овальное окно) не только есть, но и необходимо для нормального кровообращения. Сразу после рождения оно закрывается у подавляющего большинства людей. В некоторых случаях, однако, оно остается открытым, но люди и не подозревают об этом. Сброс через него настолько незначителен, что человек не только не чувствует, что «с сердцем что-то не то», но и спокойно может дожить до глубокой старости. (Интересно, что благодаря возможностям УЗИ этот дефект в межпредсердной перегородке хорошо виден, и в последние годы появились статьи, которые показывают, что среди таких взрослых и здоровых людей, которых нельзя причислить к больным с врожденным пороком сердца, существенно выше число страдающих мигренями — тяжелыми головными болями. Эти данные, однако, еще предстоит доказать).
В отличие от незаращения открытого овального окна, истинные дефекты межпредсердной перегородки могут быть очень больших размеров. Они располагаются в разных отделах самой перегородки, и тогда говорят о «центральном дефекте» или «дефекте без верхнего или нижнего края», «первичном» или «вторичном».(Мы упоминаем об этом потому, что от вида и расположения отверстия могут зависеть и выбор вида лечения).
При существовании отверстия в перегородке возникает шунт со сбросом крови слева-направо. При ДМПП кровь из левого предсердия частично уходит в правое при каждом сокращении. Соответственно, правые камеры сердца и легкие переполняются, т.к. им приходится пропускать через себя больший, лишний объем крови, да еще один раз уже прошедший через легкие. Поэтому легочные сосуды переполнены кровью. Отсюда - склонность к пневмониям. Давление, однако, в предсердиях низкое, а правое предсердие - самая «растяжимая» камера сердца. Поэтому оно, увеличиваясь в размерах, справляется с нагрузкой до поры до времени (обычно лет до 12-15, а иногда и больше) достаточно легко. Высокой легочной гипертензии, вызывающей необратимые изменения легочных сосудов, у больных с ДМПП не бывает никогда.
Новорожденные и грудные дети, да и дети раннего возраста в подавляющем большинстве растут и развиваются абсолютно нормально. Родители могут замечать их склонность к частым простудам, иногда заканчивающихся воспалением легких, что должно насторожить. Часто эти дети, в 2/3 случаев девочки, растут бледными, худенькими и несколько отличаются от своих здоровых сверстников. Физических нагрузок они стараются по возможности избегать, что в семье могут объяснить их природной ленью и нежеланием себя утомлять.
Жалобы на сердце могут и, как правило, появляются в отроческом возрасте, и нередко — после 20 лет. Обычно это жалобы на «перебои» сердечного ритма, который человек ощущает. Со временем они становятся чаще, а иногда приводят к тому, что больной становится уже неспособным к нормальным, обычным физическим нагрузкам. Это происходит не всегда: Г.Э. Фальковскому однажды пришлось оперировать больного в возрасте 60 лет, профессионального шофера, с огромным дефектом межпредсердной перегородки, но это — исключение из правил.
Чтобы избежать подобного «естественного» течения порока, рекомендуют отверстие закрывать хирургическим путем. В отличие от ДМЖП, межпредсердный дефект самостоятельно никогда не зарастет. Операция по поводу ДМПП проводится в условиях искусственного кровообращения, на открытом сердце, и заключается в ушивании отверстия или закрытия его заплатой. Заплата эта выкраивается из сердечной сорочки — перикарда — сумки, окружающей сердце. Размер заплаты зависит от величины отверстия. Нужно сказать, что закрытие ДМПП было первой операцией на открытом сердце, и сделана она была более полувека назад .
Иногда дефект межпредсердной перегородки может сочетаться с неправильным, аномальным впадением одной или двух легочных вен в правое предсердие вместо левого. Клинически это никак себя не проявляет, и является находкой при обследовании ребенка с большим дефектом. Операцию это не усложняет: просто заплата — больше и делается в виде тоннеля в полости правого предсердия, направляющего окисленную в легких кровь в левые отделы сердца.
Сегодня, кроме хирургической операции в некоторых случаях можно безопасно закрыть дефект с помощью рентгенохирургической техники. Вместо ушивания дефекта или вшивания заплаты, его закрывают специальным устройством в виде зонтика — окклюдером, который проводят по катетеру в сложенном виде, и раскрывают, пройдя через дефект.
Это делают в рентгенохирургическом кабинете, и все, что связано с такой процедурой, мы описали выше, когда касались зондирования и ангиографии. Закрытие дефекта таким «безоперационным» методом далеко не всегда возможно и требует определенных условий: анатомического расположения отверстия, достаточный возраст ребенка и др. Конечно, при их наличии этот метод менее травматичен, чем операция на открытом сердце. Больной выписывается через 2-3 дня. Однако он не всегда выполним: например, при наличие аномального дренажа вен.
Сегодня оба способа широко применяются, а результаты - отличные. В любом случае вмешательство носит элективный, не срочный характер. Но нужно делать его в раннем детстве, хотя можно и раньше, если частота простуд и, особенно, пневмоний, становится устрашающей и угрожает бронхиальной астмой, а размеры сердца увеличиваются. Вообще, чем раньше будет сделана операция, тем быстрее ребенок и вы о ней забудете, но это не значит, что при этом пороке надо особенно спешить.
Дефект межпредсердной перегородки (ДМПП) встречается в 10-15% случаев всех ВПС как самостоятельный порок (т.е. примерно один случай на 1000 живорожденных детей) и в 30-50% случаев при сложных пороках сердца, при этом он обычно ассоциирован со стенозом легочной артерии, дефектом межжелудочковой перегородки, коарктацией аорты, аномалиями впадения легочных вен, транспозицией магистральных артерий и другими пороками. Этот порок чаще встречается у девочек, с соотношением М:Д = 2:1. Сброс крови через межпредсердный дефект обычно происходит слева направо, но при ряде коморбидных состояний может быть право-левым.Дефект вторичной части межпредсердной перегородки может быть признаком ряда генетических заболеваний - синдрома Эллиса-Ван Кревельда, синдрома Нунан, синдрома Гольденхара, синдрома Кабуки, синдрома Вильямса и ряда хромосомных аномалий (трисомия 13, 18, 21-й пары, делеции хромосом 1, 4, 4p, 5p, 6, 10p, 11, 13, 17, 18, 22).
Некоторые заболевания матери (диабет, фенилкетонурия, острые лихорадочные болезни во время беременности), а также тератогенные воздействия на плод (антиконвульсанты, алкоголь, нестероидные противовоспалительные препараты) повышают риск возникновения ДМПП.
Причины дефекта перегородки:
В период эмбриогенеза межпредсердная перегородка закладывается из двух тканевых гребней. Один из них растет вверх от области первичного атриовентрикулярного соединения [согласно концепции Van Praagh и Сorsini - от участка левого венозного клапана (sinus venosus)] и называется первичной частью перегородки (septum primum) (нижняя треть перегородки). Он растет из задней части предсердия и затем встречается со вторичной частью перегородки. Вторичная часть (septum secundum) в виде гребня растет от основания сердца (верхней части предсердий) вниз. Между ними в средней трети перегородки находится овальная ямка, и в период внутриутробного развития в этой области функционирует овальное окно, которое является обязательным компонентом нормального внутриутробного кровообращения. Спонтанное закрытие овального окна происходит в первые недели либо месяцы жизни у большинства новорожденных, и обнаружение небольшого отверстия в области овальной ямки в этом возрасте не является основанием для постановки диагноза ДМПП.Дефекты предсердной перегородки представляют собой не закрывшиеся самостоятельно естественные отверстия МПП, возникшие в период закладки органов, либо как крайний вариант - полное недоразвитие одного из ее зачатков.
Типы межпредсердных дефектов:
Дефект вторичной части МПП составляет 80-90% всех ДМПП и локализуется в области овальной ямки либо верхней части перегородки, создавая шунт из левого предсердия в правое. Такой дефект возникает преимущественно из-за избыточной фенестрации или резорбции первичной части перегородки либо недоразвития вторичной части перегородки, а также при сочетании этих факторов. Примерно в 10% случаев ему сопутствует частичный аномальный дренаж легочных вен. ДМПП означает наличие истинной недостаточности ткани предсердной перегородки с сохранением функциональной и анатомической проходимости дефекта. Дефекты вторичной части предсердной перегородки часто называют вторичными ДМПП. Подобные дефекты не следует путать с незаращением овального отверстия. Анатомическая облитерация овального окна, как правило, следует за его функциональным закрытием вскоре после рождения.Дефект вторичной части перегородки может сочетаться с аневризмой МПП. Предположительно это является результатом избыточности ткани клапана овального окна. В таких случаях возможно сочетание с пролапсом митрального клапана и предсердными аритмиями.
К разновидностям дефекта вторичной части МПП также относятся редко встречающиеся дефекты: дефекты венозного синуса (unroofed coronary sinus), которые встречаются редко и составляют 3-4% всех ДМПП. Они располагаются в области соединения МПП с верхней полой веной и значительно реже - в месте впадения нижней полой вены в правое предсердие. При этих дефектах часть крыши коронарного синуса отсутствует, и поэтому кровь шунтируется из левого предсердия в коронарный синус и затем в правое предсердие. Дефекты венозного синуса, возникающие в верхней части МПП вблизи впадения верхней полой вены, нередко сопровождаются аномальным соединением легочных вен, исходящих из правого легкого с верхней полой веной и правым предсердием. Правые легочные вены могут аномально дренироваться в ПП, чаще у места впадения верхней полой вены (впадение правых легочных вен в нижнюю полую вену называется синдромом ятагана).
Дефект первичной части МПП, локализующийся в нижней ее трети. Аномалии типа первичного отверстия представляют собой разновидность дефекта развития эндокардиальных подушечек. Такие дефекты локализуются непосредственно рядом с атриовен-трикулярными клапанами, которые могут быть деформированы и некомпетентны в отношении выполнения своей функции, а иногда они образуют общий предсердно-желудочковый клапан.
Под термином «синдром Лютембаше» описывают редкую комбинацию ДМПП и стеноза левого атриовентрикулярного отверстия (митрального стеноза). Последний развивается как следствие приобретенного ревматического вальвулита.
В число регистрируемых ДМПП не входит открытое овальное окно (дефект в области овальной ямки размером до 0,2 см), которое встречается у 15-30% взрослых и не сопровождается расстройствами гемодинамики, по этой причине не требует лечения и не влияет на продолжительность жизни.
Гемодинамические расстройства
Объем шунтирования крови через межпредсердный дефект зависит от размера дефекта, сосудистого сопротивления в большом и малом круге кровообращения, податливости желудочков. В первые месяцы жизни левый и правый желудочки имеют одинаковую толщину стенки и поэтому одинаково растяжимы в диастоле, вследствие чего сброс слева направо невелик. Позже податливость ПЖ возрастает по мере снижения постнагрузки на него из-за уменьшения легочного сосудистого сопротивления, сброс слева направо через шунт увеличивается и возникает дилатация ПП и ПЖ. Величина сброса крови слева направо через ДМПП зависит от размеров дефекта, относительной податливости желудочков и величин сосудистого сопротивления легочного и системного круга кровообращения.
При небольшом ДМПП давление в левом предсердии превышает давление в правом на несколько миллиметров ртутного столба, тогда как при большом межпредсердном дефекте давления в предсердиях могут стать равными. Шунт крови слева направо приводит к диастолической перегрузке правого желудочка и повышению легочного кровотока. Сопротивление сосудов легких у детей с ДМПП обычно нормальное или понижено, а объемная нагрузка хорошо переносится, хотя легочный кровоток может превышать системный в 3-6 раз. Тем не менее у большинства детей с вторичным ДМПП нет никаких субъективных симптомов. Гиперволемия приводит к легочной гипертензии, но она в течение длительного времени выражена умеренно, а необратимые (обструктивные) изменения легочных сосудов при этом пороке формируются обычно не ранее 2-3-го десятилетия жизни. Во время беременности в связи с возрастанием общего объема плазмы объем шунта на уровне предсердий может значительно увеличиться.
Срок появления симптомов:
Хотя порок существует с рождения, шум появляется спустя несколько месяцев либо не выслушивается совсем. В связи с частым отсутствием шума в сердце и симптомов застойной сердечной недостаточности порок обычно распознают при скрининговых эхокардиографических исследованиях, реже - по транзиторному дистальному цианозу и иногда по парадоксальным тромбоэмболиям.Симптомы дефекта межпредсердной перегородки:
Клиническая картина зависит от возраста больного, размеров дефекта, величины сосудистого сопротивления легких. Большинство пациентов с этим пороком выглядят здоровыми, и родители не предъявляют никаких жалоб. Признаками умеренного сброса крови слева направо могут быть непереносимость повышенной физической нагрузки и утомляемость. В большинстве случаев при аускультации нет шума в сердце, иногда даже при большом ДМПП, поскольку разница давлений между левым и правым предсердием невелика и небольшой градиент на участке сброса не создает слышимого звука. I тон обычно нормальный, иногда может быть расщеплен. Значительное увеличение объема крови, текущей через клапан легочного ствола, приводит к возникновению среднесистолического шума изгнания (так называемому гемодинами-ческому стенозу легочной артерии) во втором и третьем межреберьях слева от грудины. Обычно выслушивается отчетливое и не связанное с дыханием расщепление II тона либо усиление II тона над легочной артерией. Симптомов застойной СН чаще нет, либо они выражены умеренно.При межпредсердном дефекте часто встречается пролапс митрального клапана. Причиной этого может быть компрессия левых отделов сердца из-за увеличения правых. У таких пациентов с ПМК выслушивается голосистолический либо позднесистолический шум на верхушке, часто иррадиирующий в аксиллярную область; может быть слышен среднесистолический клик.
Иногда при очень больших размерах дефекта наблюдаются одышка, тахикардия, гепатомегалия, может появиться сердечный горб, границы сердца расширены вправо, усилена пульсация ПЖ желудочка и может пальпаторно определяться пульсация легочной артерии. В этих случаях не только ПЖ, но и легочная артерия значительно дилатированы, поэтому гемодинамический стеноз клапана ЛА сменяется его недостаточностью и появляется диастолический шум Грэхема-Стилла (шум относительной гемодинамической недостаточности клапана легочной артерии во втором и третьем межреберьях слева от грудины).
У пациентов с общим предсердием наблюдается право-левое шунтирование и цианоз, хотя он обычно выражен слабо.
Тяжелая сердечная недостаточность редко развивается при вторичном ДМПП, лишь у 3-5% больных, и только при очень большом размере дефекта, особенно если это дефект типа венозного синуса (sinus venosus). В этой небольшой группе больных серьезная СН и задержка физического развития возникают в возрасте до 1 года (в половине этих случаев из-за гемодинамических расстройств и еще в половине - из-за сочетанной органной недостаточности вследствие сопутствующих пороков развития). В этой маленькой группе летальность достигает 10%, если не выполнена операция.
Очень редко первым симптомом межпредсердного дефекта бывает эмболический инсульт.
При нераспознанном ДМПП симптомы сердечной недостаточности могут впервые появиться во время беременности в связи с возрастанием объема циркулирующей крови.
Диагностика
На фронтальной рентгенограмме грудной клетки при небольших и средних размерах дефекта изменений может не быть. При больших дефектах возникает усиление легочного рисунка, расширение границ сердечной тени из-за дилатации ПП, ПЖ; легочная артерия расширена и выбухает слева между контуром аорты и ЛЖ.
На электрокардиограмме при небольших дефектах нет изменений. При дефекте большого размера электрическая ось имеет вертикальное положение или отклонена вправо (+95 ... +170?). Если объем шунтирования слева направо составляет более 50% минутного объема малого круга кровообращения, появляются признаки гипертрофии ПЖ и ПП (rsR морфология в V1, подчеркнутый S-зубец в левых грудных отведениях, отсутствие зубца Q в левых грудных отведениях, остроконечный Р-зубец). При любом типе дефекта, особенно при дефекте венозного синуса, может быть удлинен интервал P-R. У более старших детей появляются предсердные аритмии (наджелудочковая экстраси-столия и тахикардия, трепетание предсердий).
Лабораторные данные - общий анализ крови и газовый состав крови в норме.
При допплерэхокардиографии определяются локализация и размер дефекта, направление сброса крови через него, дилатация ПП и ПЖ, ствола ЛА.
Дополнительно при большом дефекте МПП определяются парадоксальное движение МЖП, признаки трикуспидальной регургитации II-III степени, повышение давления в правом желудочке и легочной артерии. При чреспищеводной эхокардиографии могут быть выявлены аномалии легочных вен, ассоциированных с межпредсердным дефектом типа situs venosus.
Катетеризация сердца и ангиокардиография:
Требуется очень редко, в тех случаях, когда наблюдается несоответствие клинических симптомов порока данным инструментальных исследований. В основном применяется с целью оценки степени легочной гипертензии, если она выражена, наличия легочно-системного шунтирования и оценки резистентности легочного сосудистого русла.Естественная эволюция порока
Без оперативного лечения легочная гипертензия прогрессирует, но появление обструктивного поражения сосудов легких (ЛГ III-IV степени) наблюдается со 2-3-го десятилетия жизни, т.е. позже, чем при ДМЖП и ОАП. При нераспознанном межпредсердном дефекте у подростков и взрослых присоединение артериальной гипертензии увеличивает объем лево-правого сброса. В поздней стадии порока происходит значительный рост резистентности сосудов малого круга, что в подростковом возрасте либо после 18 лет приведет к обструктивному поражению сосудов легких и снижению степени лево-правого шунта.Кроме того, из-за дилатации ПП возникают стойкие предсердные аритмии (в том числе мерцательная аритмия). Вследствие серьезной дилатации ПП пациентам угрожают тромбоэмболические осложнения (в первую очередь инсульт). Перечисленные причины ограничивают качество и продолжительность жизни. Правожелудочковая застойная сердечная недостаточность при больших размерах дефекта усиливается во время беременности и может привести к неблагоприятному исходу.
Примерно у 15% больных с дефектами вторичной части перегородки небольшого или среднего размера эти дефекты могут закрыться спонтанно к 4-5 годам жизни либо уменьшиться в размерах настолько, что становятся гемодинамически незначимыми.
Наблюдение до операции
При признаках СН и ЛГ назначаются диуретики и ингибиторы АПФ, при необходимости также дигоксин.
Сроки оперативного лечения:
Показаниями к операции в возрасте до 1 года являются симптомы серьезной сердечной недостаточности и задержка физического развития. Для остальных пациентов оптимальный возраст операции - 2-3 года, даже если симптомов нет или они минимальны.Виды оперативного лечения:
Первую успешную операцию ушивания вторичного ДМПП выполнил 2 сентября 1952 г. хирург F. Lewis в клинике медицинского университета штата Миннесота (США) у 5-летней девочки с большим межпредсердным дефектом в условиях общей гипотермии с периодом пережатия аорты менее 6 мин. Ребенок выздоровел без осложнений и без применения современных методов послеоперационной интенсивной терапии и был выписан из госпиталя через 11 дней. Именно по поводу ДМПП проведена первая в мире операция с использованием искусственного кровообращения, когда врач J. Gibbon 6 мая 1953 г. применил созданный им насосный оксигенатор при закрытии ДМПП.В зависимости от размеров и морфологического типа дефекта в настоящее время применяются следующие операционные методики.
Ушивание либо пластика дефекта в условиях искусственного кровообращения из доступа методом срединной стернотомии либо из правосторонней передней торакотомии.
Окклюзия устройством Амплатцера при правильной форме дефекта и наличии у него окружающего края не менее 0,5 см. Попытки кате-терной окклюзии межпредсердного дефекта начались с 1950-х гг., когда различными устройствами пробовали закрыть дефект без применения искусственного кровообращения. В середине 1970-х гг. доктора Т. King и N Mills запатентовали открытое ими устройство, которое позволяет лечить ДМПП с помощью мини-инвазивной транскатетерной манипуляции без операции с искусственным кровообращением. Т. King также впервые произвел эту манипуляцию при межпредсердном дефекте. В течение последних двух десятилетий произошли значительные изменения в подходах к лечению этого порока - внедрено транскатетерное закрытие вторичного межпредсердного дефекта у значительной части взрослых пациентов и детей. За прошедшие более чем 30 лет были испытаны многие разновидности окклюзирующих устройств. Окклюдер для закрытия ДМПП изготавливается в настоящее время в виде одиночного либо двойного диска из различных материалов и с разными видами катетеров, доставляющих устройство в сердце через магистральные вены.
Транскатетерное закрытие ДМПП во вторичной части применяется в мире и у маленьких детей массой менее 10 кг. Недавно в США началось применение биоабсорбирующих-ся окклюдеров у пациентов в возрасте 2,5-13 лет с хорошим результатом на протяжении 6-12 мес наблюдения. Эти окклюдеры (BioSTAR) относятся к биоинженерным устройствам - они изготовлены из высоко-очищенного ацеллюлярного матрикса, содержащего в своей основе на-тивный интерстициальный коллаген. Технические правила установки и последующего наблюдения биодеградирующих окклюдеров идентичны таковым при установке обычных окклюдеров Амплатцера, за исключением последующей постепенной биодеградации устройства с заменой собственной фиброзной тканью.
При кажущейся простоте этой процедуры существует ряд факторов, влияющих как на возможность, так и на успех ее выполнения. К ним относятся морфологические особенности дефекта, наличие сопутствующих заболеваний, а также ряд индивидуальных признаков, таких как возраст, рост, масса тела. Осложнения встречаются менее чем у 1% больных, к ним относятся перфорация стенки сосуда, сосудистые тромбозы, смещение окклюдером.
Дилатация ПЖ регрессирует с примерно одинаковой скоростью при обеих хирургических техниках. Время пребывания в больнице заметно меньше при транскатетерной процедуре, и реабилитация после выписки короче.
Результат оперативного лечения:
Ранняя операция наиболее эффективна, а при поздно выполненной могут длительно сохраняться уже возникшие до операции легочная ги-пертензия, дилатация правого предсердия и предсердные аритмии.При открытой операции (с искусственным кровообращением) хирургическая летальность не более 0,1%. Осложнения (СССУ, АВ-бло-када) встречаются редко.
При катетерной окклюзии дефекта устройством Амплатцера осложнения встречаются у 3-4% пациентов (эмболии, перфорация стенки сосудов либо сердца, тампонада сердца, аритмии, окклюзии сосудов, неполное закрытие дефекта, резидуальный шунт, неправильное положение устройства со смещением атриовентрикулярных клапанов). Летальность вследствие указанных осложнений менее 1%.
Особенности закрытия ДМПП у детей раннего возраста:
При изолированном ДМПП у пациентов нередко нет клинических симптомов в младенческом возрасте и раннем детстве, поэтому оперативное вмешательство обычно может быть отложено до возраста 2- 4 лет. Однако хорошо известно, что существует небольшая часть детей младшего возраста с ДМПП, требующих более ранней хирургической интервенции, если порок сочетается с хроническими заболеваниями легких либо некоторыми хромосомными аномалиями.В последние годы появляется все больше сообщений об успешном результате транскатетерного закрытия ДМПП даже у детей с массой тела менее 10 кг, с низким числом осложнений. Тем не менее следует помнить, что узкий просвет сосудов, через которые проводится сравнительно ригидный проводник, несущий устройство Амплатцера, влечет за собой более значимый риск сосудистого повреждения, чем у старших детей. Младенцы также имеют более высокий риск повреждения сердца при данной манипуляции. Наследственный тип ДМПП обычно сопровождается относительно малой шириной предсердного края вокруг дефекта, что может помешать установке окклюдера с маленькими дисками либо приведет к эрозии перегородки или необходимости прекращения процедуры.
Из-за маленького размера перегородки попытка установки окклюде-ра может быть неудачной и в связи с дефицитом ткани по краю дефекта, необходимой для фиксации устройства около митрального клапана. Таким образом, чтобы убедиться в безопасности транскатетерной окклюзии, необходимо тщательно оценить все указанные факторы и желательно также обладать опытом выполнения подобных процедур у младенцев. Для больных раннего возраста предложена в настоящее время индивидуальная техника подбора левопредсердного диска.
Похожие статьи
-
Великая отечественная война Окончательное снятие блокады Ленинграда
Великая Отечественная война - война СССР с Германией и ее союзниками в – годах и с Японией в 1945 году; составная часть Второй мировой войны . С точки зрения руководства нацистской Германии, война с СССР была неизбежна. Коммунистический...
-
Под знаком зодиака Дева, были рождены прославленные люди
Действительное описание — даты календаря 31 августа.Астрологический символ людей родившихся в день 31.08.90 года ›››› Дева (с 22 августа по 23 сентября).Восточный календарь, 1990 год = ››› Белой Металлической Лошади.Стихия знака гороскопа...
-
КВР: расшифровка. Что означает КВР? Какие квр и косгу использовать для госзакупок Квр 243 расшифровка в году
Комбинация КВР - КОСГУ имеет закрытый перечень. Использование иных сочетаний может стать причиной нарушения методологии учета. А значит, и штрафных санкций. Узнайте, как без ошибок увязать КВР и КОСГУ. КВР и КОСГУ по страховым взносам...
-
Значение слова посредник Кто такой посредник
Слово «посредник», наверное, слышали все. Здесь буду говорить о посредниках в торговле. Если вам больше 15 лет, то наверняка вы знаете, что очень редко товары доходят до нас «напрямую» с производства. В 90% случаев между производителем и...
-
Русский консерватизм первой четверти XIX века Идеология консерватизма в 19 веке
Консерватизм возник как непосредственная реак-ция на Великую французскую революцию. В Велико-британии его основоположником стал Эдмунд Бёрк (1729-1797), известный политический деятель и один из самых оригинальных мыслителей своего...
-
Вольфганг Шойбле (Wolfgang Schaeuble) - это Предложение о создании конкурента МВФ
(Wolfgang Schäuble), занимавший в уходящем правительстве пост министра финансов. За его кандидатуру, предложенную главой крупнейшей фракции Христианско-демократического и Христианско-социального союзов (ХДС/ХСС) Фолькером Каудером (Volker...
